Entenda as Lesões
(Trigger Finger)
Definição
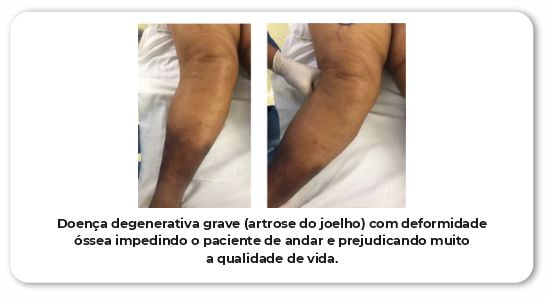
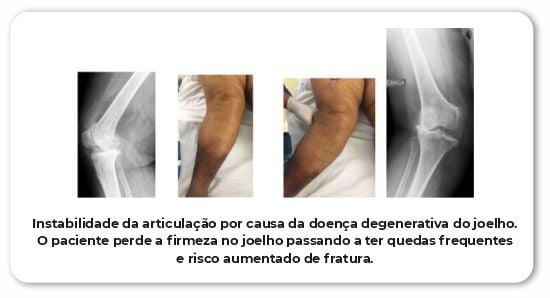
O termo artrose denota degeneração articular. Geralmente ocorre nos pacientes mais velhos com idade superior a 50 anos. Porém, outras condições podem acelerar esse processo. Traumatismos, fraturas articulares mal conduzidas, infecção, sobrecarga mecânica crônica (rotina de atividade física sem acompanhamento correto) são alguns exemplos. O tecido de revestimento das articulações se chama cartilagem. Uma película branca que não se regenera e a medida que vai se deteriorando, expõe a camada mais superficial do osso. O paciente passa a sentir grande dor, deformidade angular e perda de movimento.
É um grave problema ortopédico. Causa muito sofrimento ao paciente, que perde seu movimento normal, convive com muita dor e em muitos casos passa a depender de terceiros para sair de casa e fazer as atividades do cotidiano.
Quais os locais mais comuns onde observamos essa doença ortopédica?
A artrose pode acometer qualquer articulação do corpo. Porém, observamos mais sintomas nos quadris, joelhos e coluna lombar. Esses são os locais mais expostos a traumas e que recebem a maior carga mecânica do dia a dia. Naturalmente são os locais que tem maior tendência a degeneração e dor.
O que ocorre na maioria das vezes é que o paciente inicia um tratamento por conta própria. Nos estágios iniciais a dor começa em baixa intensidade e no primeiro momento ele não procura o especialista. Muitas vezes esse auto tratamento é inadequado com a doença progredindo e aumentando a dor. Finalmente quando o paciente procura o médico, ele já se encontra com uma doença muito mais avançada e difícil de recuperar.
Como é o diagnóstico da artrose?
Sempre começamos escutando o paciente. A história clinica é muito importante e já nos orienta as possibilidades diagnosticas. Uma avaliação calma, e tempo para ouvir o paciente é fundamental nesse processo. Nós ortopedistas, temos um arsenal de testes clínicos que nos auxiliam a aprofundar o raciocínio e chegar a uma hipótese diagnostica bem consistente já na primeira consulta. Muitas vezes podemos lançar mão de exames de imagem. Importante ressaltar que solicitar o exame correto é fundamental para a avaliação. Na maioria das vezes a radiografia comum é o suficiente para o diagnóstico, mas em alguns casos podemos pedir ressonância e tomografia para fechar o diagnóstico.
Qual tratamento para artrose?
Não existe um protocolo firmado. Existem os tratamentos adequados para cada paciente e grau de doença observado. Contamos com muitos recursos que quando utilizados de forma correta produzem melhora da dor, do arco de movimento e da qualidade de vida do paciente.
Fisioterapia
A fisioterapia ou terapia através de recursos físicos evoluiu muito nos últimos anos. Fortalecimento de grupos musculares específicos, liberação miofascial reduzindo a tensão na cadeia osteomiofascial e técnicas de terapia manual são as que na maioria dos casos utilizamos. A reeducação postural e recursos específicos para o controle da dor também são importantes e podem ser utilizados naqueles pacientes com necessidades especificas.
Na minha equipe, trabalho com fisioterapeutas especializados e com larga experiência no tratamento dos pacientes com artrose. Quando bem indicada e conduzida, a fisioterapia é fundamental para a recuperação do paciente.
Insumos Biológicos
Temos uma classe de medicamentos que se chama condroprotetores. Eles foram desenvolvidos para reduzir a cadeia inflamatória que degrada a cartilagem. Atuam preservando o tecido viável e no médio e longo prazo garantem uma articulação mais saudável. São medicamentos que utilizamos por períodos mais prolongados e mesmo tendo uma atuação sobre citoquinas inflamatórias eles não prejudicam, de modo geral, o estomago e rins. Obviamente todo medicamento deve ser prescrito após uma avaliação médica e automedicação é sempre perigosa.
Opções Cirúrgicas
- OSTEOTOMIAS. São cirurgias indicadas para pacientes mais jovens em que não desejamos fazer uma prótese. O seu conceito fundamental é simples, mas a cirurgia é também invasiva e possui necessidades especificas e reabilitação especializada no pós operatório. Consiste na quebra do osso para mudar o ângulo da articulação. Com isso, retiramos a carga da área doente da articulação e “jogamos“ para outro local ainda saudável com grande quantidade de cartilagem. É um procedimento que melhora bastante a dor e prolonga muito a vida útil da articulação. Eu mensuro os ângulos de corte no computador e fazemos um modelo tridimensional em osso teste denominado “template”. O planejamento operatório nesse caso é fundamental para o resultado final desejado.
- ARTROPLASTIA UNICOMPARTIMENTAL. São próteses que colocamos em apenas um lado da articulação. Substituímos somente o lado machucado do joelho, preservando o lado saudável e mantendo seu estoque ósseo e cartilaginoso. Ë uma cirurgia mais preservadora, porém temos critérios muito rígidos para a indicação da técnica.
- ATROPLASTIA TOTAL. É quando substituímos toda a articulação. São cirurgias resolutivas, com alto grau de satisfação do paciente quando bem indicadas e realizadas. Retiramos toda a parte doente da articulação e colocamos um implante moderno, geralmente em liga de cromo cobalto e polietileno ou cerâmica. Fazemos a medida de todos os componentes para garantir uma substituição dentro dos parâmetros mais anatômicos. Minha equipe é muldisciplinar. Fazemos um risco cirúrgico criterioso preparando o paciente para a cirurgia com os recursos mais modernos. Meu protocolo de fisioterapia pre e pos operatória é realizado diariamente por fisioterapeutas treinados e especializados na área. Os clínicos da minha equipe acompanham diariamente o paciente hospitalizado garantindo uma recuperação rápida e segura.
A viscosuplementação é quando aplicamos dentro da articulação ácido hialurônico. Como a aplicação é local, seus efeitos tendem a ser mais expressivos e duradouros. Sua função também é proteger e melhorar a condição biológica da cartilagem e lubrificar a dinâmica do movimento. O procedimento deve ser feito com muita responsabilidade. Utilizamos produtos específicos para fazer a assepsia e o ponto de aplicação deve respeitar a anatomia local sem agredir nervos, músculos ou tendões. Em alguns locais, podemos empregar o ultra som. Esse aparelho mostra o local exato que devemos posicionar a agulha. Através de uma tela de vídeo e um transdutor, conseguimos ver as estruturas e o local mais fácil e seguro para fazer o procedimento.
Existem diversos produtos com diferentes composições e peso molecular. A forma correta de realizar o procedimento, o produto mais adequado ao perfil do paciente, e a periodicidade de aplicação é de indicação individual caso a caso. Com a indicação correta os resultados são excelentes e o paciente sente os benefícios da terapia já nos primeiros meses após a aplicação.
Quando um osso se quebra, uma série de consequências locais e sistêmicas se iniciam. Diferente do que a maioria pensa, a quebra de um osso é um evento grave, que pode ter uma série de complicações orgânicas. Não é só o tecido ósseo que sofre, mas também todos os outros.
Uma fratura de fêmur em um paciente idoso por exemplo, pode precipitar sobrecarga cardíaca, paralisar o intestino, levar a feridas de pele (a paciente não consegue se mobilizar fazendo úlceras de pressão), criar trombos venosos entre outros. São lesões extremamente desafiadoras para o cirurgião (não existe uma fratura igual a outra) e o médico tem que ter extrema habilidade e equipe especializada para minimizar riscos e recuperar o paciente na sua íntegra de forma mais precoce possível.
Algumas vezes, as fraturas nos pacientes jovens podem ser de solução mais difícil. Os jovens têm mais vitalidade, força e qualidade óssea. Em geral o trauma para quebrar o osso de um jovem deve ser maior e pode provocar fragmentação da articulação e produzir lesões combinadas mais difíceis de tratar. Outra responsabilidade sobre essa população, é que estão na fase produtiva da vida. Uma solução inadequada ou uma sequela definitiva pode significar um impacto financeiro e social muito grande. Tanto a abordagem do idoso com fratura quanto a do jovem com fratura são complexas, exige muita responsabilidade e podem ter impacto catastrófico quando mal conduzidas.
Quais as principais complicações nas fraturas do idoso?
A imobilidade no leito e as restrições que a fratura impõe podem gerar uma série de complicações orgânicas. As principais fraturas relacionadas são as que acometem o fêmur, mas em outros locais do corpo também podem ser muito graves com repercussões igualmente preocupantes. Entre as complicações mais frequentes podemos citar:
- Trombose/ embolia
- Lesões de pele
- Inflamação do pulmão
- Infecção urinária
- Perda de massa muscular magra
- Delirium e piora da demência senil
- Infarto agudo do miocárdio
- Paralisia intestinal
Toda a fratura é cirúrgica?
Não. Existem critérios bem definidos para a indicação de uma cirurgia. A maioria das fraturas podem ser conduzidas de forma conservadora, com acompanhamento clinico e reabilitação. Cabe ressaltar que o tratamento não cirúrgico também é complexo, depende de engajamento do paciente em seguir as orientações médicas. Em geral tem maior tempo de recuperação e precisam de imobilização adequada.
(Trigger Finger)
Na mão, temos um sistema complexo de tendões e polias que funcionam de forma harmônica gerando o movimento dos dedos. Esse complexo sistema possibilita a interação com o mundo e realização das atividades diárias. É com a mão que teclamos, utilizamos o mouse, pegamos copos e garrafas e abrimos portas. Ë o principal local do corpo em termos de função e utilização no dia a dia.
Com o passar do tempo, essas polias podem ficar rígidas e pouco complacentes, atrapalhando o deslizamento do tendão em seu interior. O atrito aumentado entre esses dois tecidos acaba por gerar um movimento inadequado do dedo acometido podendo até mesmo “travar” em alguns momentos. Essa alteração pode dar grande incomodo ao paciente e nos casos mais graves, o paciente pode permanecer longos períodos com o dedo bloqueado em flexão. Observamos mais comumente essa alteração em pacientes com idade superior a 50 anos e a polia mais comumente acometida é a A2 localizada entre o inicio dos dedos e a palma da mão.
Quais as formas mais comuns de dedo em gatilho e como eu trato?
O dedo em gatilho não possui uma classificação especifica. Geralmente, diagnosticamos clinicamente e estratificamos a gravidade do quadro pela mobilidade do dedo, frequência e intensidade do travamento. Uma vez que identificamos a doença e entendemos o estágio dela, podemos tratar com os recursos mais indicados. Temos uma variedade de opções terapêuticas entre elas:
Paciente fazendo travamento do dedo, com grande dificuldade de pegar objetos e realizar atividades com o membro. Estava muito angustiado e com muita dor.
Pós-operatório imediato com melhora total da função do dedo, que agora consegue pegar objetos sem dor. Procedimento com anestesia local, fechamento estético e resultado muito satisfatório.
Fisioterapia
Com a aplicação de recursos físicos, o fisioterapeuta tenta melhorar a relação do tendão com a polia, liberando o movimento e reduzindo a sensação de atrito. Várias técnicas podem compor o tratamento e em muitos casos observamos resultados satisfatórios. Geralmente prescrevemos a reabilitação para os pacientes nos estágios iniciais e moderados da doença. São esses que apresentam melhores resultados. Alguns dos procedimentos fisioterápicos de destaque para esses casos são:
- Utilização de calor pré cinético
- Mobilização articular (artrocinematica)
- Terapia miofascial
- Movimentos ativos assistidos
- Crioterapia final
Importante ressaltar que não existe um protocolo. Cada paciente tem uma conduta individualizada de acordo com sua individualidade biológica, gravidade da lesão, aspectos sociais, faixa etária e nível de independência funcional.
Infiltração
Chamamos de infiltração a aplicação de uma substância anti inflamatória no interior de uma articulação ou complexo/ unidade funcional. Nos casos moderados de trigger finger, é um recurso muito aceito e pode produzir resultado satisfatório em muitos casos. Realizamos o procedimento em consultório com anestesia local e total segurança. Seguimos padrão rigoroso de assepsia e antisepsia. A aplicação da substância, reduz o edema local, diminui a pressão no interior da polia melhorando a relação tendão/ polia. Com isso, esperamos uma melhora no movimento do dedo e consequentemente do quadro clinico do paciente.
Cirurgia
Reservamos o procedimento cirúrgico para aqueles casos graves ou aqueles que não melhoraram com o tratamento conservador. Fazemos a abertura da polia, liberando o tendão para se movimentar livremente e fazer o movimento de flexão do dedo. Realizamos em regime de day hospital (o paciente permanece no máximo 8 horas no hospital), com anestesia local e o alívio costuma ser quase que imediato. Na grande maioria dos casos o tratamento é tão eficaz que não é necessária fisioterapia e o paciente está com seu problema totalmente resolvido em 2 a 3 semanas. Utilizo um acesso muito pequeno com fechamento estático que após alguns meses se torna quase que imperceptível.

A síndrome do túnel do carpo ou síndrome compressiva do nervo mediano é uma doença muito frequente. Principalmente em mulheres em idade superior a 45 anos. Atualmente, muitas teorias sobre as mudanças hormonais da mulher nessa faixa etária estão sendo pesquisadas. Mas o que sabemos de concreto é que se trata de um endurecimento de um tecido do punho chamado retinaculo flexor, gerando uma compressão do nervo. O nervo comprimido inflama e gera os sintomas na palma da mão. O(a) paciente relata muito formigamento na palma da mão, pode sentir alteração de temperatura e em estágios mais avançados pode perder a força deixando objetos simples como copos e pratos caírem no chão.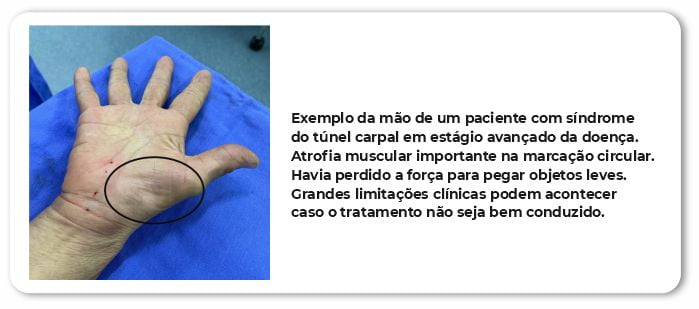
Como você sabe que um paciente está com os sintomas?
A história clinica é muito sugestiva. Associamos testes clínicos específicos para doença e na maioria das vezes diagnosticamos já na primeira consulta. Podemos lançar mão de exames complementares. Eles auxiliam na confirmação diagnóstica nos casos de dúvida, e ajudam a definir a gravidade do quadro.
Por que o sintoma mais comum é a dormência?
Chamamos na ortopedia “dormência” de parestesia. A parestesia é a alteração de sensibilidade, um sintoma clássico de lesão neurológica periférica. Ela pode se manifestar em todo território onde o nervo periférico atua (dermatomo). O local onde avaliamos com mais assertividade e definimos que se trata de uma lesão do nervo mediano (síndrome do túnel do carpo) é a ponta do dedo indicador. Existem diversas outras síndromes neurológicas que podem acometer a mão e é muito importante o correto diagnóstico. Uma hérnia de disco na coluna cervical por exemplo, pode dar sintomas muito semelhantes sem ter nenhum problema na região do punho.
Qual o tratamento?
Existem diversas formas de tratamento e consideramos aspectos clínicos e estágio da doença na escolha do mais indicado.
Fisioterapia
Nos estágios iniciais podemos tentar a fisioterapia. Técnicas especificas como terapia miofascial, crochetagem, alongamentos, e recursos físicos que podem produzir resultados satisfatórios.
Infiltrações e Medicações orais
Medicações anti-inflamatórias podem ser aplicadas no local da lesão auxiliando na redução do edema e melhorando a dor do paciente. Essas medicações locais (injetáveis) devem ser realizadas com muito critério e por profissionais com habilidade. Quando realizada de forma incorreta pode piorar a lesão. Ressaltamos que se trata de terapêutica coadjuvante e ela deve ser realizada dentro de um contexto mais amplo de tratamento. Isolada ela pode ser um paliativo e ao final do efeito podemos observar o retorno dos sintomas.
As medicações orais também compõem a lista de opções terapêuticas para essa condição. Existem diferentes classes de ativos que podem auxiliar no controle dos sintomas e involução do quadro. Sempre escolhemos o melhor caminho a seguir com critérios clínicos rigorosos e cada paciente deve ter o seu tratamento individualizado.
Cirurgia
A cirurgia consiste na abertura do retinaculo flexor do punho. Atualmente fazemos de forma percutânea com um corte na pele de aproximadamente 1 polegada. Optamos pela anestesia local e o paciente permanece poucas horas no hospital. Quando abrimos o retinaculo, descomprimimos o nervo melhorando imediatamente o fluxo neurológico permitindo a cicatrização do tecido. Importante ressaltar alguns aspectos muito importantes:
- Quanto mais grave a lesão e mais tempo para a resolução do quadro com a descompressão nervosa, mais difícil a recuperação. O tecido neurológico é pouco lábil e sua capacidade regenerativa é bem limitada quando comparado a outros tecidos do corpo.
- Nem todas as lesões são cirúrgicas e nem todas as lesões são de tratamento conservador. O mais importante é o acompanhamento com médico experiente que tome as decisões corretas no tempo correto. Na medicina a velha máxima “cada caso é um caso e deve ser avaliado individualmente” é uma realidade absoluta. Sentindo algum dos sintomas citados acima procure uma avaliação médica, de preferência com ortopedista experiente e com boa formação.
O sufixo “ITE” denota inflamação. Um processo doloroso que é caracterizado por 5 pontos fundamentais: calor, coloração avermelhada do local inflamado que chamamos de rubor, dor, edema ou inchaço local, e impotência funcional com dificuldade de executar tarefas do cotidiano. Quando esse processo inflamatório ocorre no cotovelo, chamamos de epicondilite, que pode ser lateral ou medial. Os apelidos clássicos dessa doença são “cotovelo do tenista” e “cotovelo do golfista”.
Diversas podem ser as causas dessa alteração, mas o que observamos mais comumente são as lesões causadas por esforço repetitivo. A sobrecarga da musculatura do punho, leva a um stress do complexo musculotendineo causando a inflamação do tecido e algumas vezes até a sua ruptura.
Quais os sintomas? O que o paciente que possui essa doença sente?
Os sintomas podem começar de forma insidiosa, ou seja, uma dor de pequena monta, não incapacitante. Aquele “incomodo” que vai piorando ao longo do tempo até um dado momento que o paciente se sente restrito. Pequenas tarefas começam a ficar difíceis como digitar no computador, pegar objetos e até mesmo prender o cabelo pode se tornar um desafio. A palpação do cotovelo pode ser extremamente dolorosa e o local pode ficar muito sensível. Para atletas de alto rendimento, muitas vezes pode prejudicar a performance no jogo e atrapalhar a vida profissional.
Quais os tratamentos?
Infiltração
Nos períodos mais agudos, podemos aplicar no tendão e ao redor dele anti inflamatório. A aplicação local promove um rápido alívio dos sintomas e pode ajudar na reabilitação. Tem que ser feito de forma asséptica e existe uma rotina e remédios adequados para esse procedimento. Realizamos no consultório com anestesia local.
Crioterapia
Principalmente na fase inflamatória, as compressas de gelo local são uma ferramenta importante para o alívio e melhora do quadro doloroso local. A propriedade física do gelo com redução da temperatura e consequente redução da vascularização local, diminui a dor do paciente e pode melhorar alguns aspectos da inflamação.
Fisioterapia
A fisioterapia possui uma série de técnicas especificas para melhorar a dinâmica muscular local e liberar tensões e fibroses. A chamada terapia manual é muito importante para a recuperação desses casos. Técnicas de alongamento e fortalecimento, complementam o arsenal terapêutico e são empregados de acordo com o momento e fase da doença, além das necessidades individuais do paciente. Não existe um protocolo. A doença pode se manifestar em diferentes estágios e o paciente durante o tratamento pode evoluir de diferentes formas apresentando necessidades especificas que o fisioterapeuta deve detectar e implementar. O tratamento deve ser sempre individualizado.
Terapia de ondas de choque
É uma técnica cada vez mais difundida e que vem apresentando resultados promissores nos casos de epicondilite sub aguda e crônica (aquelas que estão demorando muito para melhorar apesar das investidas em tratamentos específicos e reabilitação). Através de um transdutor e um aparelho gerador de onda, o médico faz as aplicações no local da doença. Devemos graduar a potência e avaliar o número de sessões caso a caso.
Cirurgia
É a exceção nessa doença ortopédica. Nos casos de falha de todos os tratamentos e a persistência de uma condição incapacitante e dolorosa, passa a ser uma alternativa com ótimos resultados. A cirurgia é realizada por vídeo, e esteticamente a cicatriz fica muito boa e pequena. Fazemos com bloqueio de plexo, uma anestesia muito suave e com efeitos colaterais de baixa incidência. Geralmente o paciente permanece internado por no máximo 12 a 24 horas. Exige uma reabilitação física especifica e o paciente na maioria das vezes retorna as atividades diárias em semanas.